婦人科で扱う腫瘍は良性、悪性を含めて多岐にわたります。腫瘍が出来ても必ず症状が出るわけではありませんがやはり早期発見することがとても大切です。健診をしていても、子宮がん検診と内診だけでは腫瘍を早期発見することはなかなか困難です。婦人科超音波(経膣)も組み合わせた婦人科健診をしましょう。
腫瘍の取り扱いは、疾患により様々です。また同じ疾患でも適応次第で異なります。当院では個々に合わせた診断、治療を心がけています。手術など大きな治療が必要であれば適切な病院への紹介もしています。

婦人科で扱う腫瘍は良性、悪性を含めて多岐にわたります。腫瘍が出来ても必ず症状が出るわけではありませんがやはり早期発見することがとても大切です。健診をしていても、子宮がん検診と内診だけでは腫瘍を早期発見することはなかなか困難です。婦人科超音波(経膣)も組み合わせた婦人科健診をしましょう。
腫瘍の取り扱いは、疾患により様々です。また同じ疾患でも適応次第で異なります。当院では個々に合わせた診断、治療を心がけています。手術など大きな治療が必要であれば適切な病院への紹介もしています。
子宮にできるがんは、子宮頸がんと子宮体がんがあります。同じ子宮にできるがんですが、頸がんと体がんは全く異なるがんです。しかし、がんの特徴や検査の性質上、定期的に行う検査は子宮頸がんの検査であるため、一般的に子宮がん検診といわれる検査は子宮頸がんの検査のことを指しています。
子宮頸がんは20歳台から罹患する可能性のあるがんで、若年からの検診が必要となります。子宮頸がんになっても、初期では自覚症状がない事がしばしばあります。現時点では定期的な健診をすることが、自らを子宮頸がんから守る最大の予防策となります。
中にはHPVワクチンを接種された方もいるかと思います。HPVワクチン接種は子宮頸がんの発生を予防するとても有用な手段ですが、ワクチン接種したから子宮頸がんにならないという事ではありません。以前ワクチン接種したという方も、がん検診は定期的に行うようにしましょう。
子宮体がんは40歳以降罹患率が上昇し始め、50歳台が発症のピークとなります。検査は子宮頸がんの検査と異なり、子宮体部から細胞を採取するため検査時の痛みや検査後の出血を伴います。近年子宮体がんは増加傾向にあります。食生活の変化、少子化、環境の変化などが原因とされています。当院では、子宮体がんリスク因子の高い場合、不正出血といった症状のある場合、超音波検査で必要と判断されたときなどに行っています。
子宮体がんは、子宮体部すなわち妊娠する場所にできるがんです。子宮体がんの検査は、子宮の奥から細胞を採取しなくてはならないので、細くしなやかなチューブを用いて検査します。子宮は前傾前屈といって、膀胱側に傾いて屈曲して存在しています(人によっては後屈)。検査の時はその傾きに合わせて検査器具を挿入しなければならず、挿入の仕方で検査時の痛みが変わります。また、細胞採取の際、子宮体部の細胞を採取するため、どうしても生理痛のような痛み(内臓痛)が生じます。加えて、検査後の出血も少量あります。これらの症状はすぐに治まることがほとんどなので、あまり心配しなくても大丈夫です。子宮がやや萎縮している場合、子宮筋腫や子宮内膜症で子宮が変形している場合などは検査時に軽度の痛みと出血を伴うことがあります。
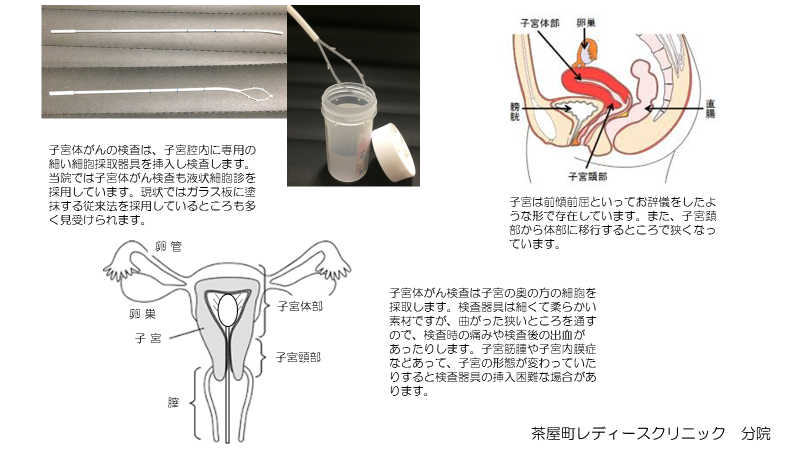
健康診断などで検査をした場合、結果が送られてくるだけで、結果に対する説明はないことが多いでしょう。何か引っかかっても、″再検査が必要です。至急婦人科を受診してください″と記載されているぐらいかと思います。
よくあるのが、検査結果とともに、子宮がん検査結果一覧のような表が記載されている場合です。
例えば、下記のように・・・。
これは、子宮頸がん検診の結果とその意味が書かれていて、ベゼスダ・システムとういう分類法に基づいた世界共通の表記となります。
しかし、これだけではなかなか分かりにくいのではないでしょうか。
そこで、実際当院で説明に使っている表に則して解説してみようと思います。
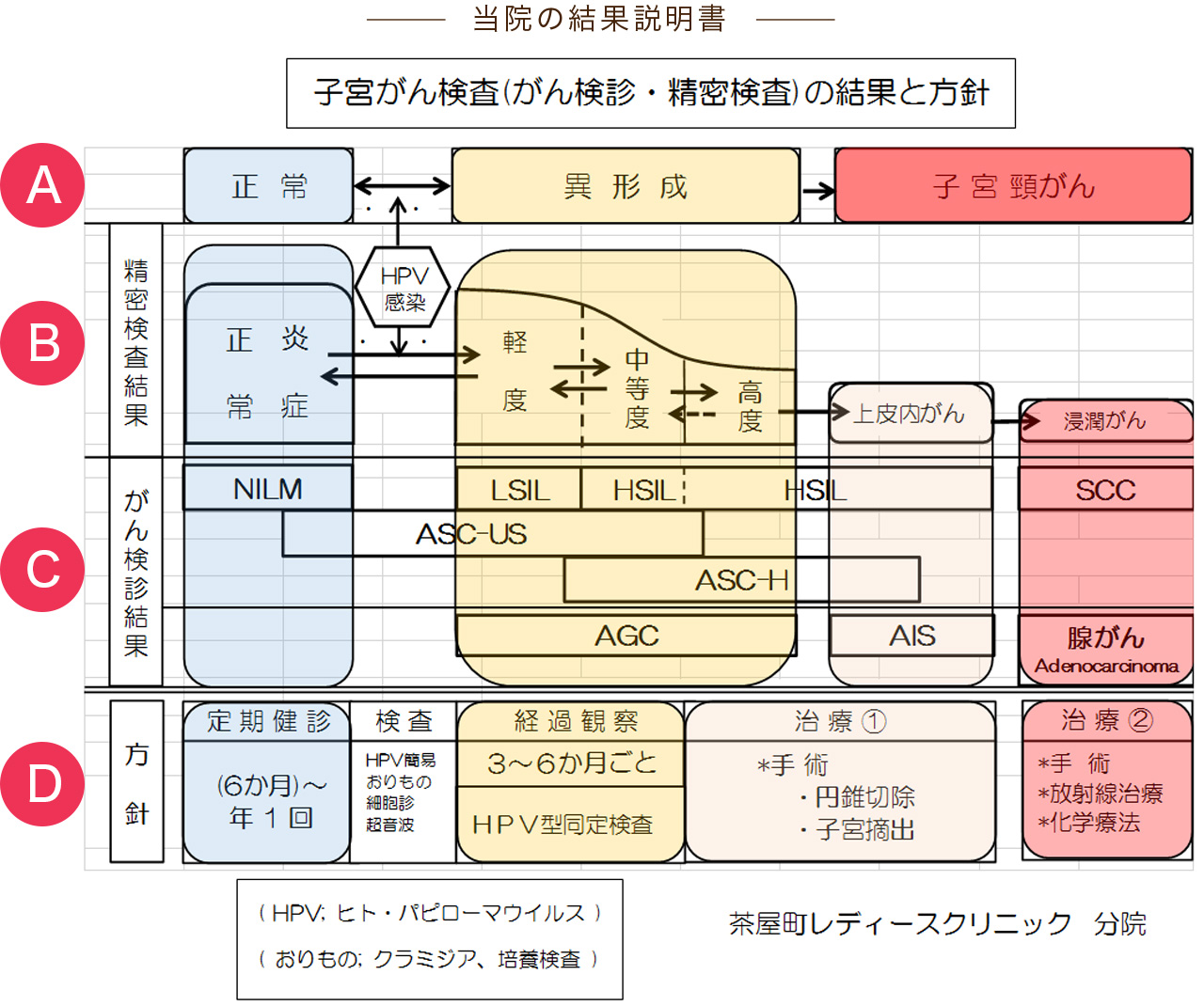
子宮頸がんは、ある日突然がんになるわけではなく、正常な状態から、異形成を経てがん化していきます(正常→異形成→がん)。ただし、異形成に変化したら全員がん化するわけではありません。むしろ、自然治癒するケースの方が圧倒的に多いことがわかっています。
正常と異形成の間に書かれているHPV感染とは、正常な細胞にHPV(ヒト・パピローマウイルス)というウイルスが感染することで異形成に変化するという事を意味しています。子宮頸がんはウイルス感染が原因といわれる由縁はここにあるわけです。
精密検査は、子宮頸部の組織をコルポスコピーという拡大鏡を用いて異形成や初期のがんを確認します。その拡大鏡で確認できた病変部位から組織を採取して診断します。
精密検査をすることで、異形成、がんの確定診断がつきます。
異形成には程度があり、軽度・中等度・高度があります。がん化するときは軽度から順に中等度、高度へと進んでいきます。精密検査で得られた結果に基づいて、その後の方針が決まります。
がん検診は細胞を採取して診断する検査です。この検査は細胞診といいます。採取した細胞を診て正常、異形成、上皮内がん(初期のがん)、浸潤がんの診断をします。結果は最初に示したような決まった表記(ベゼスダ・システム)で記載され、異形成やがんの診断であれば精密検査の対象となります。
少し詳しく言うと、子宮頸部には扁平上皮系の細胞と腺系の細胞の2種類があります。それぞれにがんになる可能性があり、扁平上皮がん、腺がんと称されます。同じ子宮頸がんなのですが、扁平上皮がんと腺がんではその成り立ちもがんの性質も全く異なります。一般的には扁平上皮がんのほうが多く、断りがなければ子宮頸がんは扁平上皮がんを意味していることが多いです。腺がんは子宮頸部腺がんと表記されます。
精密検査による診断がついたら、その結果に基づき方針が決まります。軽度異形成の場合は6か月ごと、中等度の場合は4か月ごとの経過観察となります。しかし高度の異形成の場合はなかなか自然治癒が望めなくなるため、治療対象になります。年齢、病変部位などで変わりますが、基本的には円錐切除という手術になります。この手術は初期の子宮頸がん(上皮内がん、子宮頸がん0期)にも適応されます。精密検査の結果浸潤がんの診断となった場合は、いわゆるがんの本格的な治療の対象になり、専門病院での検査・治療となります。
がん検診でASC-USの場合は、先に述べたようにHPV(ヒト・パピローマウイルス)の検査を行います。これはがん検診と同じ要領で行う検査なので、簡単に済みます。その結果HPV陽性の場合は精密検査を、陰性の場合は6か月後のがん検診となります。
以上ががん検診の結果に関する説明になります。これだけの内容を、健康診断の結果だけで理解するのは困難だと思います。調べると余計わからなくなったり、不安になったりすることも多々あると思います。健康診断で婦人科がん検査の異常を指摘されたら、きちんと説明してくれるところに早々に行くのが一番でしょう。その際、当院の説明書が理解を深める一助になればと考えます。
補足1)中等度異形成でも長期継続の場合、HPVタイピング検査を行います(HPV型判定)。その結果、超ハイリスクHPVの場合円錐切除の適応になります。長期継続には明確な定義はありません。年齢や、異形成の範囲も影響しますので、個々の症例での判断となります。
子宮頸がん精密検査は、がん検診で出た結果に対して確定診断をするための検査となります。がん検診で異常が出ても、通常は肉眼で見てわかる変化ではありません。したがって、精密検査のときは拡大鏡を使って観察します。この検査のことをコルポスコピー検査といいます。このコルポスコピー検査で観察した結果、異常所見と判断される箇所から組織を採取します。これが組織検査となります。この検査は所見のある部位から狙って組織を採取するため、ねらい組織診と呼ばれたりします。
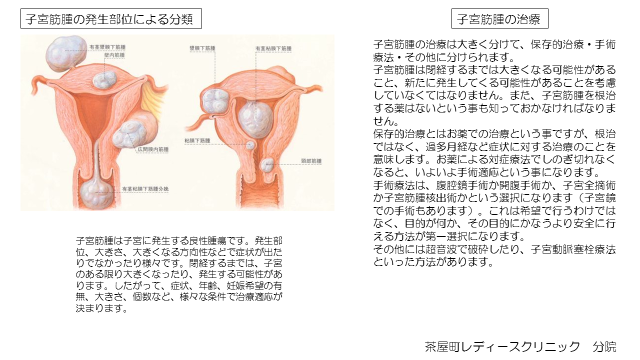
子宮筋腫は子宮に発生する良性腫瘍です。女性の30%くらいは子宮筋腫を持っていると言われています。子宮筋腫は良性なので、あればすぐに治療というわけではありません。子宮筋腫の特徴をよく理解し、一人一人の置かれた状況によって、治療方針を決めていく必要があります。
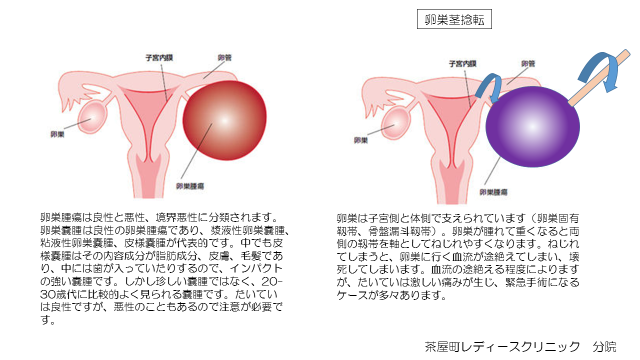
卵巣腫瘍には良性・悪性・境界悪性と分類されていて、卵巣がんは悪性卵巣腫瘍に分類されます。卵巣腫瘍はその組織型からとても多くの種類があり、それぞれに腫瘍の特徴があります。 良性卵巣腫瘍のなかで、腫瘍内容が液体成分であるものを卵巣嚢腫といいます。卵巣嚢腫は最も頻度の高い卵巣腫瘍で、その内容成分から漿液性卵巣嚢腫、粘液性卵巣嚢腫、皮様嚢腫に分類されます。薬による治療はないため、手術適応に該当すれば手術することになります。手術の方法は、嚢腫の大きさ、年齢、挙児希望の有無、嚢腫の種類、境界悪性や悪性を否定できない場合などで変わります。
卵巣嚢腫で一つ覚えておきたいのは茎捻転です。卵巣は子宮側と体側で支えられていて、ハンモックのように存在しています。卵巣嚢腫が出来るとその分重くなるため重心が変わりやすくなり、ねじれてしまうことがあります。これが茎捻転です。ねじれてしまうと卵巣に行く血液が遮断されてしまうため、非常に強い腹痛が生じます。痛み止めも効果なく、救急搬送になることもしばしばです。何かの拍子にねじれが解消されると嘘のように痛みが突然なくなったりします。しかし、ねじれが解消されないと、卵巣に行く血流が遮断されてしまい正常卵巣が壊死してしまうため、緊急手術になります。
卵巣嚢腫、卵巣腫瘍は初め症状の無いことがほとんどなので、ぜひ婦人科で定期的に卵巣をチェックしてもらいましょう。
〒530-0013
大阪府大阪市北区茶屋町12-6 エスパシオン梅田ビル7F
[Google Map]
完全予約制ではありませんので直接ご来院ください。
※精密検査など、一部予約制の内容もございます。詳しくはお電話にてお問合せ下さい。
| 診療受付 | 月 | 火 | 水 | 木 | 金 | 土 |
|---|---|---|---|---|---|---|
| 10:00~13:00 | ● | ● | x | ● | ● | 10:00~14:00 |
| 15:00~19:30 | ● | ● | x | ● | ● | x |
休診日:日曜・祝日・水曜
初めての方は、診察時間終了の30分前までにご来院ください。